Rapid Recovery
Snel herstel bij een knieprothese
Orthopedie
U wordt binnenkort geopereerd aan uw knie. Tijdens de operatie wordt het kniegewricht vervangen door een kunstgewricht (knieprothese). Deze folder kan u helpen zich goed op deze operatie voor te bereiden.
Uw operatie gegevens worden geregistreerd in de Landelijke Registratie Orthopedische lmplantaten. Als u dit niet wilt kunt u dit uw behandelend specialist vertellen.
Voorbereiding op de ingreep
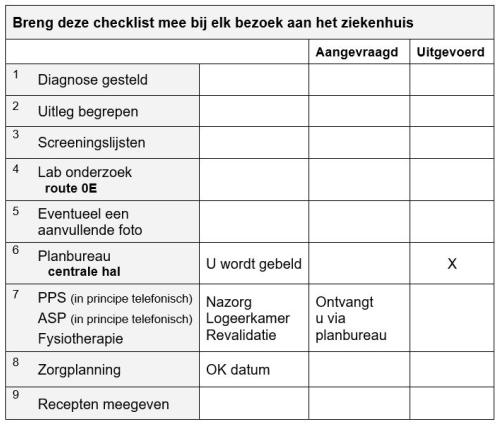
De orthopeed heeft samen met u besloten een knieprothese te plaatsen. Na dit besluit moet er veel gebeuren. Op de poli orthopedie krijgt u een aanvraag voor bloedonderzoek mee. Het is de bedoeling dat u aansluitend aan uw polibezoek naar het priklaboratorium gaat om bloed te laten prikken. U krijgt een recept mee voor Hibiscrub en Bactroban.
Via het planbureau krijgt u:
- Een digitale vragenlijst voor de anesthesioloog en een proms vragenlijst. Deze vragenlijsten a.u.b. zo spoedig mogelijk invullen.
- Een telefonische afspraak voor het bezoek aan het apotheek servicepunt (ASP).
- De telefonische afspraak op de poli preoperatieve screening. Afhankelijk van u gezondheid krijgt u nog een consult bij de anesthesie.
- Een afspraak met de fysiotherapeut.
Poli preoperatieve screening
De basis van het Rapid Recovery traject is dat u voorspoedig herstelt van de operatie en goede pijnstilling krijgt na de operatie. Bij uw operatie heeft verdoving via een ruggenprik de voorkeur (zie bijlage voor meer informatie en andere vormen van anesthesie). Aanvullende informatie vindt u op de website van SJG Weert: afdeling anesthesiologie
Het planbureau maakt, afhankelijk van uw gezondheid, voor u een telefonische afspraak op de poli preoperatieve screening (PPS).
Een anesthesioloog is een medisch specialist die zich heeft toegelegd op de verschillende vormen van anesthesie (verdoving), de pijnbestrijding en verschillende vormen van zorg rondom een operatieve ingreep.
De anesthesioloog neemt uw medische gegevens door en stelt zo nodig aanvullende vragen om uw gezondheid in kaart te brengen. Indien u een fysieke afspraak heeft, dan zal er een lichamelijk onderzoek gedaan worden (conditie, hart/long). Ook vraagt men welke medicijnen u gebruikt en of u allergisch bent voor bepaalde medicijnen. Als verder onderzoek voor de operatie nodig is, stuurt de anesthesioloog u door naar een andere specialist.
U kunt ook vragen verwachten over eerdere operaties en hoe het met de verdoving / narcose is verlopen. Heeft u bijvoorbeeld last gehad van misselijkheid en braken, dan kan hiermee bij de operatie rekening gehouden worden.
Vragenlijst
Ter voorbereiding op deze afspraak wordt u gevraagd een vragenlijst in te vullen. Dit kan digitaal via MijnSJG. Deze vragenlijst liefst zo snel mogelijk invullen.
Als u in een ander ziekenhuis onder behandeling bent geweest, en het voor de anesthesie belangrijk kan zijn, wordt daar informatie opgevraagd als u daarvoor uw toestemming geeft. Aan de hand van al deze gegevens wordt de soort verdoving bepaald en met u besproken. De anesthesioloog vertelt u als er sprake is van een verhoogd risico.
Voorbereiding op de operatie
Opname
Het planbureau informeert u hoe laat u in het ziekenhuis moet zijn en waar u zich moet melden.
Douchen en neuszalf
Bij de operatie wordt er kunstmateriaal in uw lichaam geplaatst. Om te voorkomen dat na de operatie de wond geïnfecteerd wordt met de Staphylococcus areus bacterie, moet u het volgende doen:
Dag vóór de operatie (dag 0):
- Douchen met Hibiscrub (dit is desinfecterende zeep): wrijf u hele lichaam in met Hibiscrub en daarna afspoelen met voldoende water. Niet scheren zoals dit in bijsluiter staat van de Hibiscrub. Pas op voor uitglijden, de vloer kan glad worden door de Hibiscrub!
- Breng 3 x per dag een kleine hoeveelheid Mupirocine (is Bactroban) neuszalf met de pink in beide neusgaten aan. Daarna de neusvleugels dichtknijpen om de zalf verder te verspreiden.
Dag van de operatie (dag 1):
- 's Ochtends (thuis) douchen met Hibiscrub, niet scheren. Wordt u de avond voor de operatie al opgenomen? Of moet u 's ochtends zeer vroeg naar het ziekenhuis komen, waardoor er geen tijd meer is om te douchen? Dan kan u het douchen met Hibiscrub overslaan.
- 's Ochtends een kleine hoeveelheid Mupirocine neuszalf aanbrengen in beide neusgaten. Vervolgens de tube neuszalf meenemen naar het ziekenhuis.
- Na de operatie zal de verpleegkundige 's middags en 's avonds de neuszalf in beide neusgaten aanbrengen.
- Tijdens het opnamegesprek met de verpleegkundige bespreken wie op dag 2, 3 en 4 de neuszalf aanbrengt. U kunt dit zelf doen of de verpleegkundige laten doen.
Dag 2, 3 en 4:
- De neuszalf thuis of in het ziekenhuis voortzetten.
- Breng 3 x per dag een kleine hoeveelheid Mupirocine neuszalf aan in beide neusgaten of laat de verpleegkundige dit aanbrengen.
U kunt de Hibiscrub en de Mupirocine neuszalf vooraf bij de eigen apotheek halen. U heeft hiervoor op de poli een recept gekregen. De Hibiscub wordt niet vergoed en moet u zelf betalen (kosten in SJG Weert ca. € 5,- ).
Nuchter blijven
U bent voor de operatie altijd minimaal 6 uur 'nuchter' (of u heeft naar aanleiding van uw aandoening andere instructies gekregen). Dit is om te voorkomen dat voedsel in de luchtwegen terecht kan komen als u zou overgeven voor en na de anesthesie. Dit houdt in, dat u na 24:00 uur de avond vóór de operatie niets meer mag eten. U krijgt bij de poli preoperatieve screening de folder ‘Nuchter blijven voor een ingreep’ met uitleg over nuchter blijven.
Medicijngebruik
U krijgt van de anesthesist door welke medictie op de dag van de operatie in mag nemen en welke niet. Volg deze instructie op. Ook als u nuchter moet blijven (niets mag eten) neemt u uw medicijnen op de nuchtere maag in. Al is door de arts die de medicijnen heeft voorgeschreven of door de apotheker iets anders aangegeven. Op de operatiedag is de situatie in dat opzicht anders dan normaal. De medicijnen die u op de operatiedag moet gebruiken, kunt u het beste tot uiterlijk 2 uur voor het tijdstip van de operatie met water innemen.
Dag van opname / operatie
Voorbereiding thuis:
- Laat sieraden, zoals een horloge, piercing, ringen of armband het liefst thuis.
- Draag geen make-up en/of nagellak.
- Draag bij voorkeur geen kunstnagels (uitgezonderd professioneel aangebrachte nagels).
- Gebruik die dag geen crème op de huid. De stickers voor de bewakingsapparatuur bij de anesthesie zijn dan niet goed op de huid te bevestigen.
- Breng de medicatie die u thuis gebruikt mee in de originele verpakking. U krijgt deze medicijnen weer terug als u naar huis gaat. Tijdens de opname ontvangt u medicatie van het ziekenhuis maar soms zijn bepaalde medicijnen niet direct voorradig en gebruikt men tijdelijk de medicijnen van thuis.
Voor de operatie
Op de dag van opname wordt u gevraagd of er veranderingen zijn sinds het intakegesprek. Is er iets gewijzigd in uw medicatie dan verzoeken wij u dit door te geven aan de verpleegkundige of apothekersassistente. Tijdens het gesprek is er ook gelegenheid om vragen te stellen.
Samen met de verpleegkundige tekent u op de huid de te opereren knie aan met een pijl. U krijgt een operatiehemd aan en de verpleegkundige brengt u in uw bed naar de operatieafdeling.
- Uw bril, lenzen en gebitsprothese blijven op de verpleegafdeling. In overleg met de anesthesioloog kan hiervan afgeweken worden.
- Een hoorapparaat, kan het beste inblijven, zodat u ons op de operatieafdeling kunt verstaan.
Overleg zo nodig met de verpleegkundige of kostbaarheden op een veilige plaats bewaard kunnen worden. Er zijn kluisjes aanwezig op de verpleegafdelingen.
Wanneer u in de ontvangstruimte van de operatiekamer bent, worden een aantal controles gedaan (zoals bloeddruk en polsslag). U krijgt een infuusnaald ingebracht, waardoor (zo nodig) medicijnen gegeven worden om misselijkheid te voorkomen.
Op de operatiekamer ziet u de anesthesioloog en/of dienst-assistent (de anesthesiemedewerker). Dit kan een andere anesthesioloog zijn dan degene met wie u op de poli een gesprek heeft gehad.
Na de operatie
Na de operatie wordt u naar de uitslaapkamer (recovery) gebracht. Gespecialiseerde verpleegkundigen zien er op toe dat u rustig bijkomt van de operatie. Van daaruit gaat u terug naar uw eigen afdeling en krijgt u uw eigen nachtkleding aan. Heeft u pijn of bent u misselijk, meldt dit dan aan de verpleegkundige. U krijgt dan medicatie hiertegen.
Als u terug bent op de afdeling krijgt u meteen een broodmaaltijd aangeboden. Wij raden u aan om goed te eten. Dit is belangrijk zodat u zich niet flauw voelt bij de eerste keer uit bed komen en het lopen. Om 15:00 uur komt de fysiotherapeut en verpleegkundige om u uit bed te halen en de eerste passen te lopen.
De dag na de operatie
Deze dag wordt u geholpen met de verzorging op bed. De fysiotherapeut komt 2 x per dag om met u te oefenen. Er wordt 's morgens bloed geprikt. Als de uitslag hiervan goed is, wordt het infuus eruit gehaald. Deze dag wordt een controlefoto van de knie gemaakt.
De huiskamer
Tijdens de opname ligt de nadruk op het herstel. Al snel na de operatie begint u met revalideren. Dit betekent dat u niet als een ziek persoon wordt benaderd. U blijft zo min mogelijk in bed.
Vanaf de eerste dag na de operatie kunt u gebruik maken van de huiskamer. Hier wordt u door de fysiotherapeut en een verpleegkundige naar toe gebracht. De fysiotherapie vindt plaatst in de huiskamer.
Het is de bedoeling dat u gemakkelijk zittende kleding draagt en geen pyjama. Het doel hiervan is een huiselijke situatie te creëren, waar u de dagelijkse dingen zelf uit kunt voeren. Door een thuissituatie na te bootsen, zult u snel ontdekken en herkennen wat uw mogelijkheden en of knelpunten zijn in uw thuissituatie. De ervaring leert dat patiënten in zo'n huiselijke situatie minder het gevoel hebben ziek te zijn. 's Nachts verblijft u op uw kamer op de verpleegafdeling.
Een orthopeed bezoekt u voor de dagelijkse visite. Elke dag is er voldoende tijd om vragen te stellen aan de verpleegkundige, de fysiotherapeut of de arts.
Het is belangrijk om na de fysiotherapie goed te koelen met ijs.
Pijnstilling
De anesthesioloog stelt alles in het werk om ervoor te zorgen dat u na de operatie zo weinig mogelijk pijn heeft. U krijgt al vóór de operatie een combinatie van pijnstillers (tabletten). Tijdens de operatie krijgt u aanvullende pijnstilling. Bij een totale knieprothese wordt in het Rapid Recovery traject ook langwerkende pijnstillende medicatie achtergelaten in het kniegewricht. Na de operatie wordt op de uitslaapkamer zo nodig nog extra pijnstilling gegeven. Ook als u weer op de verpleegafdeling ligt, wordt aan de hand van de pijn die u voelt zo nodig extra pijnstillers gegeven. De verpleegkundige vult na de operatie een aantal maal per dag een zogenaamde 'pijnscore' in. U wordt gevraagd een getal tussen 0 en 10 op te geven, waarbij 0 betekent dat u geen pijn heeft en 10 de allerergste pijn is die u zich kunt voorstellen.
Het is heel gewoon dat u zich na een operatie nog een tijdlang niet fit voelt. Dat ligt niet alleen aan de anesthesie, maar aan de ingrijpende gebeurtenis die iedere operatie is. Het lichaam moet zich in eigen tempo herstellen.
Mogelijke complicaties
We kunnen ons voorstellen dat u zich zorgen maakt over eventuele complicaties. Gelukkig zijn complicaties bij deze ingreep zeldzaam. De arts doet zijn uiterste best de kans op complicaties zo veel mogelijk te verkleinen, maar hij kan ze nooit helemaal uitsluiten. Zo is er een kleine kans op:
Infectie
De meest ernstige complicatie is een infectie. Een infectie kan optreden rond de operatiewond of rond de kunstknie. Dit kan gebeuren gedurende het verblijf of na ontslag uit het ziekenhuis. De kans hierop is tussen de 1 - 2%. Wondinfecties worden over het algemeen behandeld met antibiotica. Diepe infecties leiden meestal tot operatie en verwijdering van de kunstknie. Verspreiding van een infectie elders in het lichaam naar de kunstknie kan voor komen.
Loslating
Loslating van de kunstknie is het meest voorkomende mechanische probleem. Dit geeft pijn en meestal is dan een tweede operatie noodzakelijk.
Onvoldoende buigen van de knie
De meest voorkomende complicatie is dat uw knie tijdens de revalidatie onvoldoende kan buigen. Soms is het dan nodig de knie onder narcose door te buigen.
Trombose
Ten gevolge van de operatie en bedrust kan trombose optreden. Trombose is een bloedprop die een bloedvat in het been kan afsluiten. Het regelmatig bewegen van het been en de voet vermindert de kans op trombose.
Om trombose te voorkomen krijgt u in totaal 35 dagen Xarelto tabletten (bloedverdunner). Heeft u eigen antistolling dan bekijkt de dokter wat u mag of niet mag gebruiken na de operatie. U krijgt hier instructies over via de arts.
Weer naar huis
Als de fysiotherapeut en arts het goed vinden mag u naar huis. Dit is meestal de tweede dag na de operatie maar soms ook de eerste dag. Voorwaarden om naar huis te kunnen zijn:
- U kunt zelfstandig lopen met uw elleboogkrukken.
- U kunt traplopen (indien thuis noodzakelijk).
Dit zijn standaard richtlijnen. In bepaalde gevallen kan hier van afgeweken worden.
Wat krijgt u mee?
- Een telefonische afspraak met de verpleegkundige 14 dagen na de operatie.
- Recept(en) voor verbandmateriaal, indien nodig.
- Recept(en) voor bloedverdunnende medicijnen, pijnstilling.
- Overdracht voor de fysiotherapeut.
- Machtiging voor fysiotherapie.
- Als thuiszorgnodig is, krijgt u een verpleegkundige overdracht voor de zorgverlener.
Gebruik pijnmedicatie na een knie prothese
Paracetamol 4 x 1000 mgr. Deze om de 6 uur innemen. Dit is belangrijk om een spiegel in het bloed op te bouwen.
Indien uw gezondheid het toelaat:
- Meloxicam (movicox) 15 mgr. Dit is meestal in combinatie met een maagbeschermer (pantaprazol). Deze 14 dagen 's morgens na het eten te gebruiken. Dit is een pijnstiller, werkt ontstekingsremmend en mindert het vocht in het operatiegebied.
- Oxynorm 5 mgr. werkt snel maar kort.
- Oxycontin 10 mgr. werkt langzaam in maar werkt 12 uur.
Niet iedere patiënt heeft deze nodig . Dit is afhankelijk van de pijnscore. Pijn is individueel bepaald. De meetlat is hierbij een hulpmiddel.
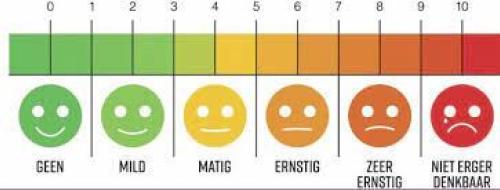
Wat te doen bij acute pijn? ( score >4)
U mag zn. oxynorm 5 mgr. innemen. Deze werkt snel. Heeft u 2 x per dag een oxynorm 5 mgr. nodig dan is het aan te raden tevens de oxycotin 10 mgr. voor de nacht erbij te nemen en hier de volgende dag nog mee door te gaan. U neemt dan de oxycotin 10 mgr. om 07:00 en om 19:00 uur in en bij acute doorbraak pijn kunt u dan zo nodig nog een oxynorm 5 mgr. bijnemen (zo nodig 4 x daags).
Het is wenselijk om het zo snel mogelijk af te bouwen i.v.m. verslavings gevoeligheid.
Hoe afbouwen oxycontin
U mag een stap omlaag als u geen oxycodon tussen door meer nodig heeft.
- Stap 1: 07:00 en 19.00 uur oxycontin, 10 mg. | 4 x/ dag zo nodig oxynorm 5 mg.
- Stap 2: 07:00 uur oxycontin 10 mg. | 4 x/ dag zo nodig oxynorm 5 mg.
- Stap 3: Geen oxycontin 10 mg. | 4x/ dag zo nodig oxynorm 5 mg.
Veel voorkomende bijwerking
We raden u aan ook de movicolon 1 keer daags te gebruiken zolang u de morfine preparaten nodig heeft om verstopping van de darmen te voorkomen.
Regelmatig horen we ook dat misselijkheid een veel voorkomende bijwerking is.
Hoe verloopt het herstel na de operatie?
De meeste mensen moeten vaak de eerste 6 weken met krukken lopen. Het kan enkele maanden duren voordat de knie weer goed en pijnloos functioneert.
U kunt fysiotherapie in het ziekenhuis krijgen of bij uw eigen fysiotherapeut. Gaat u naar uw eigen fysiotherapeut, dan zorgt de fysiotherapeut van het ziekenhuis voor een goede overdracht. U krijgt in het ziekenhuis instructies wat u met de knie wel en niet mag doen en wanneer dat weer mag.
Heeft u nog vragen?
Deze folder is niet bedoeld als vervanging van de mondelinge informatie maar als aanvulling daarop. Heeft u nog vragen, stel ze dan gerust aan de verpleegkundige of aan uw arts.
Het is verstandig om contact op te nemen met de poli orthopedie of de verpleegkundige en eventueel, in overleg, langs te komen als:
- U koorts heeft.
- De wond rood ziet.
- De wond blijft lekken.
Eerste 24 uur na de operatie
Neem contact op met de verpleegkundige van verpleegafdeling 4 (4e etage) Ook voor andere vragen kunt u de afdeling bellen. De verpleegkundige kan veel vragen beantwoorden of u evt. doorverwijzen naar de poli of spoedeisende hulp.
0495 – 57 21 17
Na 24 uur na de operatie
Kunt u contact opnemen met poli orthopedie, op werkdagen van 08:30 – 16:30 uur:
0495 – 57 21 60
In de avond, nacht of in het weekend
Kunt u contact opnemen met de afdeling spoedeisende hulp:
0495 – 57 26 10
Voor vragen over de fysiotherapie: de afdeling fysiotherapie.
0495 - 57 26 15
Voor vragen over anesthesie en pijnstilling: de poli preoperatieve screening.
0495 - 57 29 60
2 weken ná uw ontslag wordt u thuis gebeld door een verpleegkundige om te informeren naar uw eerste ervaringen.
Wat als u (tijdelijk) niet naar huis kunt?
Soms zijn er omstandigheden waardoor het niet mogelijk is om na de ingreep direct terug te gaan naar huis. Een (tijdelijke) opname voor revalidatie is dan noodzakelijk. De fysiotherapeut kijkt of dit noodzakelijk is en schakelt de transferverpleegkundige in. Deze verpleegkundige kan u hierin adviseren en tevens bemiddelen. Zij wordt zonodig al voor uw opname in het ziekenhuis ingeschakeld.
Bezoek van de transferverpleegkundige
Het kan zijn dat u na het ontslag uit het ziekenhuis thuiszorg nodig heeft. Hulp bij de persoonlijke verzorging of verpleging valt onder AWBZ zorg. Hiervoor is een indicatie nodig van het CIZ (= Centrum Indicatiestelling Zorg). Indien u thuiszorg nodig heeft, kunt u dit bij opname doorgeven aan de verpleegkundige van de afdeling. De transferverpleegkundige wordt dan ingeschakeld en zal met u bespreken of u hiervoor in aanmerking komt. Zij komt gedurende de opname langs om te kijken of de zorg geregeld kan worden. Het wordt op prijs gesteld als uw partner, familielid of een mantelzorger bij dit gesprek aanwezig is.
Thuiszorg wordt niet altijd meer ingezet vanwege aanscherping van de regels. U kunt in uw naaste omgeving vragen of iemand bereid is te helpen.
Hulp in de huishouding valt onder de verantwoordelijkheid van de gemeente. Als u hulp in de huishouding nodig heeft kunt u deze vóór opname aanvragen bij het WMO-loket van uw gemeente. De gemeente bepaalt, via een indicatiestelling, of u in aanmerking komt voor hulp in de huishouding. Bij het WMO-loket kunt u ook terecht voor informatie over het aanvragen van maaltijdvoorzieningen en persoonalarmering. Om gegarandeerd te zijn van deze voorzieningen kunt u dit al voor opname regelen.
Fysiotherapeutische adviezen
Voorafgaand aan uw opname krijgt u van de fysiotherapeut van het ziekenhuis instructies over het lopen met elleboogkrukken of rollator. Daarnaast neemt de fysiotherapeut een onderzoek af zodat hij u na de operatie optimaal kan behandelen. Breng uw eigen krukken of rollator mee tijdens de opname in het ziekenhuis.
De periode na de operatie
De dag van uw knieoperatie start u, onder begeleiding van de fysiotherapeut, met het oefenen van uw geopereerde knie. De oefeningen zijn bedoeld om de beweeglijkheid van de knie te verbeteren en de spieren eromheen te versterken.
Op deze dag begeleidt de fysiotherapeut u, samen met de verpleegkundige, ook bij het voor de eerste keer uit bed gaan. Er wordt een klein stukje op de kamer gelopen met een walker.
De dag na de operatie leert u lopen met krukken of rollator en geeft de fysiotherapeut u instructies over hoe u na de operatie in de thuissituatie veilig kunt functioneren. Verder brengt u een bezoek aan de oefenzaal waar u oefeningen krijgt ter versterking van de heup en beenspieren. Ook wordt de beweeglijkheid van de knieprothese geoefend. De fysiotherapeut komt dan 2 x per dag.
U leert ook traplopen en fietsen op de home-trainer.
Vanaf de tweede dag wordt het programma van de voorgaande dag zo nodig herhaald.
U mag naar huis als u goed met krukken kunt lopen en (indien nodig) kunt traplopen. Dit is normaal gesproken op de eerste of tweede dag na de operatie. Het is noodzakelijk dat er thuis opvang is en dat u op de hoogte bent van 'de instructies na ontslag' (staat verderop in deze folder). Om de knieprothese zoveel mogelijk te ontzien, zult u ongeveer 6 weken met krukken moeten lopen.
Het is verstandig om bij u eigen zorgverzekering na te vragen wat u vergoedingen gaan zijn voor de fysiotherapeutisch behandelingen.
De nacontrole
Afhankelijk van de beweeglijkheid van de knie zult u als u weer thuis bent, meerdere keren per week naar de fysiotherapeut moeten voor controle en oefeningen. Daar worden dan verdere afspraken gemaakt voor behandeling en/of controle.
Instructies van de fysiotherapeut
IJspakking
Na de operatie kan de knie pijnlijk en gezwollen zijn en warm aanvoelen. Om dit te verminderen worden er tijdens uw verblijf in het ziekenhuis ijspakkingen op de knie gelegd. Dit gebeurt 2 - 3 x per dag, gedurende 10 - 15 minuten. Na ontslag uit het ziekenhuis mag u uw knie blijven koelen. IJspakkingen zijn te koop bij de drogist of apotheek. Om te voorkomen dat uw huid bevriest moet de ijspakking in een hoesje gestopt worden of omwikkeld worden met een dun laagje stof.
Lopen:
- Tot 6 weken na de operatie loopt u buitenshuis met 2 elleboogkrukken (of met een rollator) en binnenshuis met 1 kruk.
- Goed rechtop lopen en het geopereerde been naar achteren uitstrekken.
Lopen met 2 elleboogkrukken:
1. Breng beide elleboogkrukken tegelijk naar voren.
2. Plaats de voet van het geopereerde been tussen de 2 krukken.
3. Plaats vervolgens het niet-geopereerde been een staplengte ervoor.
Handeling 1 en 2 kunnen ook tegelijkertijd worden uitgevoerd.
Lopen met 1 elleboogkruk:
1. Pak de elleboogkruk aan de zijde van het niet-geopereerde been.
2. Breng de elleboogkruk naar voren.
3. Plaats de voet van het geopereerde been ter hoogte van de kruk.
4. Plaats vervolgens het niet-geopereerde been een staplengte ervoor.
Handeling 2 en 3 kunnen ook tegelijkertijd worden uitgevoerd.
Over een drempel stappen met 1 of 2 krukken:
1. Plaats de elleboogkruk(ken) over de drempel.
2. Stap met uw geopereerde been over de drempel.
3. Stap vervolgens met het niet-geopereerde been over de drempel.
Handeling 1 en 2 kunnen ook tegelijkertijd worden uitgevoerd.
Trap oplopen:
- Pak met 1 hand de armleuning vast en houd in uw andere hand de elleboogkruk.
- Zet uw niet-geopereerde been een trede hoger.
- Zet vervolgens uw geopereerde been en de elleboogkruk op dezelfde trede naast uw niet-geopereerde been (aansluitpas).
Trap aflopen:
- Pak met 1 hand de armleuning vast en houd in uw andere hand de elleboogkruk.
- Zet de elleboogkruk een trede lager.
- Steun goed op de armleuning en de elleboogkruk.
- Zet uw geopereerde been op dezelfde trede naast de elleboogkruk.
- Zet vervolgens uw niet-geopereerde been op dezelfde trede.
Iets oprapen
Met de hand op een tafel of stoel steunen. Het geopereerde been naar achteren strekken en op het gezonde been doorzakken.
Liggen / slapen
Na de operatie mag u zowel op uw rug als op uw zij liggen / slapen. Als u op uw zij ligt, is het prettig om een kussen tussen uw knieën te leggen.
Auto
- Zet de auto niet te dicht bij het trottoir, zodat er bij het in– en uitstappen geen onnodig hoogteverschil ontstaat.
- Bij het instappen in de auto moet u eerst gaan zitten en dan beide benen tegelijk naar binnen zetten.
- Bij het uitstappen moet u ook weer beide benen tegelijk naar buiten zetten en dan pas gaan staan.
- Door een plastic zak op de zitting te leggen zal het draaien makkelijker gaan.
- Tijdens het rijden haalt u de plastic zak weg in verband met gevaar van wegglijden bij hard remmen.
Voetverzorging / schoen aantrekken
Bij de verzorging van uw voet en bij het aan- of uittrekken van uw sok of schoen kunt u gebruik maken van diverse hulpmiddelen zoals een lange schoenlepel of een aankleedstokje.
Algemeen
Gedurende de eerste 6 weken na de operatie:
- Moet u met krukken blijven lopen.
- Mag u niet zelf een auto besturen.
- Mag u, in overleg met de fysiotherapeut, fietsen op een hometrainer.
- Is het toilet thuis te laag, dan kunt u dit zonodig tijdelijk verhogen met behulp van een toiletverhoger (die u kunt lenen bij de Thuiszorg).
Sporten
Buiten fietsen en zwemmen mag u na overleg met de orthopeed en de fysiotherapeut (na ± 6 weken).
Oefeningen voor thuis
Algemene richtlijnen:
- Voer alle oefeningen 3 x per dag uit.
- Elke oefening 10 x herhalen.
- De oefeningen mogen niet pijnlijk zijn (niet overdrijven en niet forceren).
Langzit
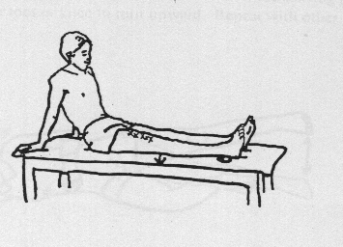
Het geopereerde been gestrekt laten liggen en de knieholte naar beneden drukken (bovenbeenspieren aanspannen).
Rugligging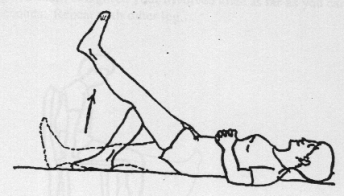
Het been gestrekt optillen.
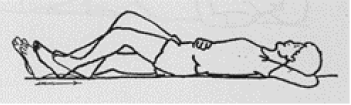
De knie buigen en strekken door met de hiel over het bed te glijden.
Zittend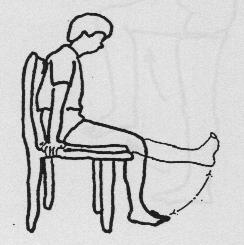
Been strekken en 5 seconden vasthouden.
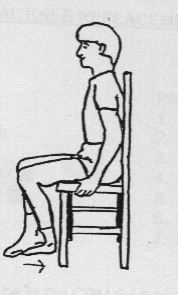
Voet onder stoel schuiven
Staand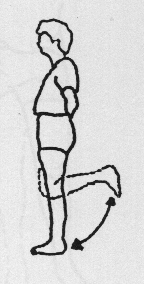
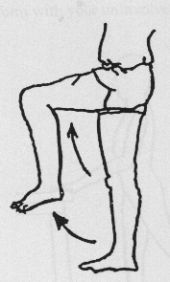
Bij deze oefeningen gebruikt u een tafel, stoel of aanrecht als steun. Buig en strek het geopereerde been. Let op dat u goed rechtop staat.
Leven met een prothese
Beweging
Na plaatsing van een gewrichtsprothese is de pijn meestal verdwenen en het bewegen van het gewricht sterk verbeterd. Meestal is de beweeglijkheid en de kracht van het gewricht toch wat minder dan die van een gezond gewricht.
Levensduur en controle
Een kunstgewricht is kwetsbaar. Slijtage komt bij normaal gebruik in zeer geringe mate voor. Zware lichamelijke inspanning, sport en veel tillen kunnen de levensduur van de prothese beperken. Delen van de prothese kunnen dan los gaan zitten. Soms gebeurt dit vroegtijdig en soms helemaal niet. Om eventuele loslating tijdig te ontdekken wordt u levenslang regelmatig door uw specialist gecontroleerd. Een belangrijk onderdeel van deze controle is een röntgenfoto.
Infectiekans
Als drager van een gewrichtprothese blijft de kans op infectie van de prothese, ook in de toekomst, bestaan. U moet altijd zelf uw huisarts of specialist van tevoren inlichten indien u een medische behandeling of een onderzoek moet ondergaan. Indien u grotere of diepe verwondingen heeft, operaties of inwendige onderzoeken moet ondergaan, kan het belangrijk zijn dat u tijdelijk antibiotica krijgt om het kunstgewricht te beschermen. Herinner ook de manicure of pedicure er elke keer aan dat zij geen wondjes mag maken.
De orthopeden volgen het standpunt van hun wetenschappelijke vereniging NOV om GEEN antibiotisch scherm meer te adviseren bij gebitsbehandeling bij patiënten met een gewrichtsprothese.
Bijlage: soorten anesthesie
De ruggenprik
In de rug lopen vanuit het ruggenmerg grote zenuwen naar het onderlichaam en de benen. Deze zenuwbanen kunnen met een 'ruggenprik' verdoofd worden.
Spinale anesthesie
Bij deze vorm van anesthesie wordt met een heel dunne naald een kleine hoeveelheid verdovingsmiddel via de rug toegediend. In principe zijn dit dezelfde medicijnen als een tandarts gebruikt om te verdoven.
U wordt eerst aangesloten op de bewakingsapparatuur. Uw bloeddruk wordt gemeten. De anesthesioloog zal u vragen op de rand van de operatietafel te gaan zitten. Van belang is dat u zich goed kunt ontspannen en dat de rug goed gekromd wordt gehouden. De ruggenprik is zeker niet pijnlijker dan een gewone injectie of het inbrengen van een infuusnaald. Zodra de verdoving via de naald is ingespoten, merkt u eerst dat uw benen warm worden en gaan tintelen. Even later worden ze gevoelloos en kunt u ze minder goed of tijdelijk helemaal niet meer bewegen. Vervolgens wordt getest tot hoever u verdoofd bent. Voordat de operatie begint, wordt dit nogmaals getest.
Tijdens de operatie blijft de anesthesioloog of de anesthesiemedewerker continu bij u. Van de operatie ziet u niets: alles wordt afgedekt met steriele doeken. Wordt de ingreep met een endoscoop uitgevoerd, bijvoorbeeld bij een kijkoperatie van de knie, dan mag u, als u dat wilt, op een monitor meekijken. Als u liever slaapt, kan dat ook. U krijgt dan via de infuusnaald een licht slaapmiddel toegediend.
Afhankelijk van het gebruikte medicijn kan het 2 - 6 uur duren voordat de verdoving volledig is uitgewerkt. Hierna zal ook pijn weer voelbaar kunnen worden. Wacht niet te lang om dat aan te geven en vraag de verpleegkundige om een pijnstiller.
Soms is het niet mogelijk om de dunne spinaalnaald tussen de uitsteeksels van de wervels door op de juiste plaats te krijgen. De wervels kunnen ingezakt zijn, waardoor tussen de wervels onvoldoende ruimte is. Soms is de wervelkolom vergroeid en is het wervelkanaal daarom slecht of niet bereikbaar. In dat geval is narcose het enige alternatief. De anesthesioloog bespreekt dit met u.
Mogelijke bijwerkingen en complicaties bij een ruggenprik
Tijdens de ruggenprik
- Onvoldoende pijnstilling:
Het kan voorkomen dat de verdoving bij u onvoldoende werkt. Soms kan de anesthesioloog nog wat extra verdoving bijgeven. In andere gevallen is het dan beter om te kiezen voor narcose. De anesthesioloog zal dat met u overleggen. - Lage bloeddruk:
Als gevolg van een ruggenprik kunt u een verlaging van de bloeddruk krijgen. De anesthesioloog is hierop bedacht en zal maatregelen nemen om dit voor te zijn. Zo nodig krijgt u medicijnen om de bloeddruk te verhogen. - Uitbreiding van de verdoving:
Soms komt het voor dat het verdoofde gebied zich wat verder naar boven uitbreidt. U merkt dat doordat bijvoorbeeld uw handen gaan tintelen. Misschien kunt u ook wat moeilijker ademen. De anesthesioloog zal u wat extra zuurstof toedienen. Meestal zijn de klachten daarmee opgelost. Als de verdoving echt te hoog zou komen, iets wat slechts zeer zelden voorkomt, dan wordt u direct onder narcose gebracht en beademd.
Na de ruggenprik
- Moeilijkheden met plassen:
De verdoving strekt zich uit tot de blaas. Het plassen kan daardoor moeilijker gaan dan normaal. Het kan nodig zijn de blaas met een katheter leeg te maken. - Misselijkheid:
Bij preoperatieve screening op de poli wordt ingeschat of het nodig is om u bij voorbaat speciale medicijnen te geven tegen misselijkheid. Heeft u na de anesthesie last van misselijkheid en heeft u hiervoor nog geen medicijnen gekregen, dan krijgt u deze alsnog. - Rugpijn: Het komt voor dat wat rugpijn ontstaat op de plaats waar de prik is gegeven. Rugpijn kan ook te maken hebben met de houding tijdens de operatie. De klachten verdwijnen meestal binnen enkele dagen.
- Hoofdpijn:
U kunt hoofdpijn krijgen, al is de kans daarop zeer klein geworden nu er zeer dunne naalden worden gebruikt. Als deze hoofdpijn minder wordt bij platliggen en verergert bij overeind komen, dan is mogelijk sprake van zogenaamde 'postspinale hoofdpijn'. U kunt het beste plat in bed of op de bank blijven liggen. Meestal verdwijnt deze hoofdpijn vanzelf binnen enkele dagen. U kunt dan het beste Paracetamol gebruiken: 4 - 6 x daags 2 tabletten van 500 mg.
Als de klachten zo hevig zijn dat u langer dan enkele dagen in bed moet blijven, neem dan contact op met de anesthesioloog. Deze heeft mogelijkheden om het natuurlijk herstel te bespoedigen. Bel dan het algemene telefoonnummer van het ziekenhuis: 0495 - 57 21 00 en vraag naar de dienstdoende anesthesioloog.
Narcose (algehele anesthesie)
Voordat u de slaapmiddelen krijgt, wordt de bewakingsapparatuur aangesloten. U krijgt plakkers op de borst om de hartslag te meten en een sensor op de vinger om het zuurstofgehalte in uw bloed te bewaken. De bloeddruk wordt met een band om de arm automatisch gemeten. Via de infuusnaald krijgt u van de anesthesioloog de narcosemiddelen en valt u binnen korte tijd in slaap.
Het is nodig om de ademhaling tijdens de anesthesie over te nemen. Daarom wordt er een kunststof buisje via de keel in de luchtpijp gebracht. Dit gebeurt pas als u slaapt. U merkt daar niets van.
Tijdens de operatie blijft de anesthesioloog en/of de anesthesiemedewerker bij u. De anesthesioloog bewaakt en stuurt tijdens de operatie de belangrijkste lichaamsfuncties. Dankzij de bewakingsapparatuur kan hij precies vaststellen hoe uw lichaam reageert. Zo nodig kan hij bijsturen en bijvoorbeeld de narcosediepte, de ademhaling of de bloedsomloop beïnvloeden.
Het wakker worden uit de narcose
Als u na de operatie weer goed kunt ademen en soms zelfs al wakker bent, wordt u naar de uitslaapkamer (recovery) gebracht. Dat is een aparte ruimte op het operatiekamercomplex. Gespecialiseerde verpleegkundigen zien er op toe dat u rustig en veilig bijkomt van de operatie. U wordt opnieuw aangesloten op de bewakingsapparatuur. Het is mogelijk dat een slangetje in uw neus zit om u extra zuurstof te geven of om uw maag te ontlasten. De verpleegkundige geeft u (zo nodig) aanvullende medicijnen volgens voorschrift van de anesthesioloog. Er zijn duidelijke afspraken die bepalen of het veilig is om u terug te laten gaan naar de verpleegafdeling.
Mogelijke bijwerkingen of complicaties van de narcose
U kunt zich kort na de operatie nog slaperig voelen en af en toe wegdommelen. Dat is heel normaal. Tijdens het bijkomen uit de narcose kunt u pijn krijgen in het operatiegebied. Door de anesthesie, maar ook als gevolg van de operatie kunt u misselijk worden. De verpleegkundigen weten precies wat ze u hiervoor mogen geven. Geef duidelijk aan als u pijn heeft of misselijk bent.
Heeft u een irriterend gevoel achter in de keel, dan komt dat van het buisje dat tijdens de anesthesie via uw keel in de luchtpijp werd ingebracht om de luchtweg vrij te houden. Die irritatie verdwijnt vanzelf binnen een aantal dagen.
Ondanks alle zorgvuldigheid zijn bepaalde complicaties niet altijd te voorkomen. Zo kan bij het inbrengen van het beademingsbuisje uw gebit beschadigd worden. Deze kans is klein. De kans is groter als u een slecht gebit heeft, tanden los staan, of wanneer u uw mond niet zo ver open kunt doen. Daarom wordt op de poli preoperatieve screening hier naar gevraagd.
Veel mensen hebben dorst na een operatie. Als u wat mag drinken, drink dan met kleine beetjes. Mag u niet drinken, dan kan de verpleegkundige uw lippen nat maken om de ergste dorst weg te nemen.
Narcose is tegenwoordig bijzonder veilig door verbetering van de bewakingsapparatuur, moderne geneesmiddelen en een goede opleiding van de anesthesioloog en diens medewerker. Calamiteiten komen slechts zeer zelden voor. Vraag uw anesthesioloog gerust of narcose voor u bijzondere risico's met zich meebrengt.
Hulpmiddelen
Hulpmiddelen kunt u lenen bij een uitleenmagazijn van een thuiszorgorganisatie op vertoon van een geldig legitimatiebewijs. U kunt hier terecht voor elleboogkrukken en als het nodig is een toiletverhoger. Er zijn ook andere handige hulpmiddelen te koop als een verlengde schoenlepel, een 'helping hand' (waar u dingen mee kunt oprapen) of elastische schoenveters.
Enkele adressen van uitleenmagazijnen:
Medicura Zorgwinkel
Maaspoort 64 in Weert.
Telefoon: 088 – 00 71 100
Maandag t/m vrijdag van 9.30 - 17.30 uur.
Zaterdag van 10:00 - 13:00 uur.
Thuiszorgwinkel Zuidzorg
Kastelenplein 168 in Eindhoven.
Telefoon: 040 – 250 38 38
Maandag t/m vrijdag van 8:30 - 18:00 uur
Zaterdag van 9:00 - 12:00 uur
Servicepunten thuiszorgwinkel (beperkt assortiment uitleenartikelen): Best, Bladel, Budel, Geldrop, Valkenswaard en Veldhoven.
Uw operatie gegevens worden geregistreerd in de Landelijke Registratie Orthopedische Implantaten. Als u dit niet wilt kunt u dit uw behandelend specialist vertellen.
Wondverzorging en adviezen bij knieprothese
Orthopedie
U heeft een hele of halve knieprothese gekregen. In deze folder leest u waarop u moet letten bij de wondverzorging en geven we u nog enkele adviezen.
Honingraat pleister
Na de operatie is de wond afgedekt met een honingraat pleister. Deze pleister mag 3 - 5 dagen blijven zitten. Krijgt u een halve knieprothese dan zit over de pleister een drukverbandje (tubigrip). Dit verband mag de dag na de operatie eraf worden gehaald. De wond kan nog wat wondvocht lekken. Dit is normaal. De pleister kan wondvocht opnemen. U ziet dan een plekje wondvocht in de pleister zitten.
Waar moet u op letten?
Controleer iedere dag de pleister. Als u ziet dat de verkleuring door het wondvocht de rand van de pleister raakt moet u de pleister vervangen. Dan neemt de pleister niet voldoende wondvocht meer op. Het maakt niet uit hoe groot het plekje is wat de rand raakt, u moet de pleister altijd vervangen. Zie foto’s hieronder.


Als het plekje wondvocht niet de rand van de pleister raakt mag de pleister 5 dagen blijven zitten.


Als het plekje wondvocht de rand van de pleister raakt moet u de pleister eraf halen. Plak een nieuwe pleister over de wond.
Pleister verwijderen
Haal de pleister eraf door een hoekje los te maken. Trek voorzichtig met uw vingertoppen aan het hoekje waardoor de pleister iets uitrekt en los komt. Probeer dit te doen zonder de huid op te tillen.
Nieuwe pleister plakken
Zorg dat de wondranden droog zijn. Als dit niet zo is kunt u de wondranden droogdeppen met een schoon gaasje. Trek voor het plakken van de pleister de huid strak. Druk de randen goed aan maar druk hierbij niet op het honingraat schuim. Deze pleister mag 3 blijven dagen blijven zitten en dan verwijderd worden mits de wond droog is.
Belangrijk
- U mag met deze pleister douchen.
- U mag de eerste 6 weken niet in bad. Dit is om verweking van de wond te voorkomen.
- Rondom de wond kan een bloeduitstorting ontstaan. Dit is normaal, maar het kan dat het been er dikker door wordt en stijf aanvoelt.
- De wond is onderhuids gehecht. De hechtingen lossen vanzelf op.
- Koel regelmatig met een coldpack, 4 - 6 x per dag, 10 minuten met handdoek
- Beweeg regelmatig.
- Leg het been tussendoor regelmatig hoog zonder kussen in de knieholte.
- Bij totale knieprothese worden soms agrave nietjes gebruikt om de wond te sluiten. Deze worden 10 - 14 dagen na de operatie door de verpleegkundige op de polikliniek verwijderd. U krijgt hiervoor een afspraak.
Heeft u nog vragen?
Heeft u na het lezen van deze folder nog vragen, dan kunt u contact opnemen met:
Poli orthopedie
0495 - 57 21 60
Maandag t/m vrijdag
08:30 - 16:30 uur
Medicura Zorgwinkel
Er is een Hulpmiddelenautomaat beschikbaar in ons ziekenhuis.
Inwoners van de Gemeente Weert e.o. kunnen eenvoudig en snel medische hulpmiddelen lenen, huren of kopen via de automaat van Medicura Zorgwinkel. De automaat is voor iedereen toegankelijk en is bereikbaar via de ingang van de huisartsenspoedpost van het ziekenhuis.

