Prostaatkanker
Urologie
Prostaatkanker is de aanwezigheid van kwaadaardige cellen van de klierbuisjes van de prostaat. Hierdoor ontstaat een verandering van het prostaatweefsel: een kwaadaardige tumor. Prostaatkanker is de meest voorkomende kankersoort bij mannen in Nederland.
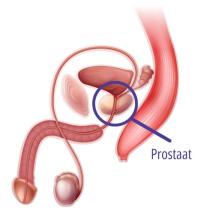
Prostaat
De prostaat is een klier ter grootte van een walnoot. Alleen mannen hebben een prostaat. De prostaat bevindt zich rondom de plasbuis, onder de blaas. Tussen de blaas en de prostaat bevindt zich een sluitspier van de blaas. De tweede sluitspier zit onder de prostaat. De prostaatklier maakt een vloeistof: het prostaatvocht. Het prostaatvocht komt tegelijkertijd met het zaad (dat in de zaadbal wordt gemaakt) tijdens de zaadlozing naar buiten: dit is het sperma. Het prostaatvocht houdt de zaadcellen in leven tijdens hun tocht naar de eicel.
Vóórkomen
In Nederland wordt per jaar bij circa 10.400 mannen prostaatkanker vastgesteld. Ruim 70% van hen is 65 jaar of ouder. Prostaatkanker is vooral een ziekte van oudere mannen, hoewel het steeds vaker op jongere leeftijd wordt vastgesteld doordat zij zich vaker laten onderzoeken.
Prostaatkanker komt eigenlijk nog veel vaker voor dan we weten, met name bij zeer oude mannen. Omdat prostaatkanker vaak langzaam groeit, krijgen veel mannen nooit klachten en wordt de ziekte bij hen nooit ontdekt. Soms komt prostaatkanker bij toeval ontdekt, bijvoorbeeld tijdens een medische keuring.
Symptomen
Een kwaadaardige tumor van de prostaat groeit meestal langzaam. In het begin geeft prostaatkanker meestal geen klachten. Soms wordt de ziekte pas ontdekt doordat uitzaaiingen op een andere plek in het lichaam klachten veroorzaken. Bijvoorbeeld rugpijn door uitzaaiingen in de wervels.
Bij sommige mannen komt de ziekte aan het licht als zij met plasklachten bij hun huisarts komen.
Voorbeelden van zulke klachten zijn:
- vaker moeten plassen, overdag en/of nachts
- moeite met beginnen met plassen
- moeite met het helemaal leegplassen van de blaas
- pijn en een branderig gevoel bij het plassen
- nadruppelen en/of een zwakke straal
- troebele of bloederige urine
Deze symptomen komen bij mannen op oudere leeftijd regelmatig voor. Meestal zijn ze het gevolg van een goedaardige vergroting van de prostaat of van bijvoorbeeld een urineweginfectie. Plasklachten zijn voor de huisarts vaak wel een reden om onderzoek te doen. Daarbij gaat hij onder andere na of prostaatkanker de oorzaak kan zijn van de klachten.
Het is bij bovenstaande symptomen dan ook verstandig om binnen een week naar uw huisarts te gaan.
Onderzoek voor de diagnose
Als u bij de huisarts bent geweest, heeft deze waarschijnlijk naar de prostaat gevoeld met de vinger via de anus (rectaal toucher) en de hoeveelheid PSA in het bloed gemeten. Als bij de uitkomst van één of beide onderzoeken het vermoeden bestaat dat u prostaatkanker kunt hebben, verwijst de huisarts u voor verder onderzoek door naar de uroloog. Deze zal de 2 onderzoeken herhalen en mogelijk aanvullend onderzoek doen om een diagnose te kunnen stellen.
PSA-test
Een PSA-test is een bloedonderzoek waarbij de hoeveelheid PSA (prostaatspecifiek antigeen) in uw bloed wordt gemeten. PSA is een eiwit dat alleen in de prostaat wordt gemaakt. Normaal gesproken komt deze stof in kleine hoeveelheden voor in uw bloed. Een verhoogde hoeveelheid PSA kán een aanwijzing zijn voor prostaatkanker. Het kan ook iets zeggen over hoe groot een tumor is en de mogelijke aanwezigheid van uitzaaiingen.
Maar ook bij goedaardige aandoeningen van de prostaat, zoals een ontsteking of prostaatvergroting, kan de PSA-waarde verhoogd zijn. Daarom is verder onderzoek noodzakelijk als de PSA-waarde verhoogd is, of een duidelijk stijgende lijn laat zien in de tijd.
Aanvullend onderzoek
De uroloog kan de volgende aanvullende onderzoeken doen:
- Echografie van de prostaat via de anus
- MRI (Magnetic Resonance Imaging)
- Biopsie
Aan de hand van de uitslagen van deze onderzoeken wordt vastgesteld of u prostaatkanker heeft.
Onderzoek na de diagnose
Na de diagnose prostaatkanker is vaak aanvullend onderzoek nodig om vast te stellen hoe ver de tumor zich heeft uitgebreid en of er uitzaaiingen zijn. Met deze informatie kan uw arts u adviseren voor welke behandeling u in aanmerking komt.
Dit kunnen de volgende onderzoeken zijn:
- CT-scan (computertomografie)
- PET/CT-scan PSMA
- lymfeklierverwijdering (lymfeklierdissectie)
- skeletscintigrafie
Stadium-indeling
Om te kunnen bepalen welke behandeling(en) bij u passen, moet uw specialist weten uit welke soort kankercellen de tumor is ontstaan, hoe kwaadaardig deze zijn en wat het stadium van de ziekte is. Het stadium betekent de mate waarin de ziekte zich in het lichaam heeft uitgebreid. De specialist stelt het stadium van de ziekte vast door onderzoek te doen naar:
- De hoogte van de PSA-waarde in uw bloed.
- De plaats en grootte van de tumor.
- Of de tumor in de buitenste laag van de prostaat is gegroeid.
- De mate van doorgroei in het weefsel om de prostaat heen.
- De aanwezigheid van uitzaaiingen in de lymfeklieren of andere organen in het lichaam.
Gleason-score
Behalve over het stadium van de ziekte, kan er ook iets worden gezegd over de mate van agressiviteit van de prostaattumor: de gradering. De mate van agressiviteit kan met de Gleason-score worden uitgedrukt: van 6 tot 10. Hoe minder de kankercellen lijken op normaal prostaatweefsel, hoe hoger het getal en hoe kwaadaardiger de tumor. De stadium-indeling en de Gleason-score zijn belangrijk voor de inschatting van de prognose en het bepalen van de behandeling.
Naast de Gleason-score wordt vaak nog een andere indeling gebruikt: ISUP. Dit wordt ook wel graad-groep indeling genoemd. De ISUP is gebaseerd op de Gleason-score en loopt van 1 t/m 5.
ISUP 1: Gleason-score 6 (of minder)
ISUP 2: Gleason-score 3 + 4 = 7
ISUP 3: Gleason-score 4 + 3 = 7
ISUP 4: Gleason-score 8
ISUP 5: Gleason-score 9 - 10
Behandeling
Doel van de behandeling
Wanneer een behandeling tot doel heeft genezing te bereiken, dan wordt dat een curatieve behandeling genoemd. Onderdeel van een curatieve behandeling kan een aanvullende behandeling zijn (adjuvante behandeling). Bijvoorbeeld hormonale therapie tijdens en na uitwendige bestraling.
Wanneer hormonale therapie wordt gegeven vóór inwendige bestraling om de tumor te verkleinen heet dit neoadjuvante behandeling.
Als de ziekte niet (meer) kan worden genezen, is een palliatieve behandeling mogelijk. De behandeling is dan gericht op het remmen van de ziekte en/of vermindering of het voorkomen van klachten, zodat u uw leven met zoveel mogelijk kwaliteit kunt leiden.
Bij het vaststellen van het behandelplan zijn diverse specialisten betrokken, zowel van SJG Weert als andere regionale zorginstellingen. Zij maken hierbij gebruik van gezamenlijk vastgestelde richtlijnen. Samen maken zij een voorstel voor een behandelplan, passend bij de uitslagen van uw onderzoeken en uw medische en persoonlijke situatie. Dit wordt vervolgens met u besproken.
Keuze van behandeling
De meeste mannen bij wie prostaatkanker wordt vastgesteld, komen voor een curatieve behandeling in aanmerking. Bij hen is alleen een tumor in de prostaat gevonden, zonder uitzaaiingen ergens anders in het lichaam. Als genezen van prostaatkanker niet meer mogelijk is, is de behandeling gericht op het zo lang mogelijk met zo min mogelijk klachten leven. Dit heet ‘palliatieve behandeling’.
De mogelijke behandelingen zijn:
- waakzaam wachten
- actief volgen
- operatie
- bestraling (inwendig en uitwendig)
- hormonale therapie
- chemotherapie
Uw uroloog zal u tijdens een eerste gesprek na het horen van de diagnose vertellen welke mogelijkheden er voor u zijn. Daarna volgt een gesprek met de casemanager. Tijdens dit gesprek wordt uitgebreider met u besproken wat de verschillende mogelijkheden precies inhouden. Het is verstandig om vervolgens zorgvuldig alle argumenten voor en tegen deze mogelijkheden op een rij te zetten. Naast de uroloog en casemanager kunnen uw huisarts en de radiotherapeut (bestralingsarts) u hierbij ondersteunen. Hoe uw keuze uiteindelijk zal uitvallen, is vooral afhankelijk van uw situatie en voorkeur.
- Actieve surveillance
Van prostaatkanker is bekend dat het een langzaam groeiende soort kanker is. Bij 30% van de mannen blijkt de tumor zelfs helemaal niet of nauwelijks te groeien en ook geen klachten te veroorzaken. Het is daarom niet altijd zinvol om iedereen met prostaatkanker direct actief te behandelen.
Als besloten wordt om u niet direct actief te behandelen, wordt wel het verloop van uw ziekte nauwkeurig gevolgd met controle-onderzoeken. Deze vorm van behandeling heet ‘actieve surveillance’. Dit houdt in dat de uroloog elke drie maanden een PSA-test zal uitvoeren en elke zes maanden een rectaal toucher. Daarnaast zullen er jaarlijks een MRI-scan gemaakt en biopten afgenomen worden.
Als er iets verandert in de situatie wordt samen met u besloten of er aanvullend onderzoek nodig of alsnog een behandeling moet worden gestart.
Dit geldt bijvoorbeeld voor:
- Mannen die verder gezond zijn, die een lage PSA-waarde hebben en bij wie slechts in enkele biopten kankercellen zijn gevonden.
- Waakzaam wachten
Bij waakzaam wachten kiezen we ervoor om geen behandeling te starten. Afhankelijk van het beloop wordt met u afgestemd hoe vaak de controles plaatsvinden. Mocht u klachten gaan ontwikkelen van de prostaatkanker, kan er in overleg besloten worden om alsnog te starten met een behandeling.
Dit geldt bijvoorbeeld voor:
- Mannen die naast prostaatkanker andere ernstige medische aandoeningen hebben.
- Oudere mannen met een zeer langzaam groeiende prostaatkanker zonder klachten.
- Operatie
Bij een operatie voor prostaatkanker wordt altijd de hele prostaat, inclusief de tumor, verwijderd. Dit heet ‘radicale prostatectomie’.
Robot geassisteerde radicale prostatectomie (RARP)
De prostaat kan worden verwijderd tijdens een robot-geassisteerde operatie. Bij deze operatie worden meerdere kleine sneetjes in de buik gemaakt. Het opereren zelf gebeurt via een televisiescherm. De chirurg zit in een zogenaamde console en bedient de instrumenten via een console die vlakbij de operatietafel staat. De voorbereiding en de nazorg van deze operatie gebeurt in het Catharina Ziekenhuis in Eindhoven, de operatie zelf is in het Canisius Wilhelmina Ziekenhuis in Nijmegen.
Soms is een operatie een te groot risico. Bijvoorbeeld omdat de tumor heel groot is, vanwege hoge leeftijd en/of een slechte lichamelijke conditie. Dan is uitwendige bestraling een optie, eventueel in combinatie met een hormonale behandeling.
- Bestraling uitwendig
Bij bestraling (radiotherapie) raakt het DNA-materiaal van de tumorcellen in de prostaat door radioactieve straling bewust beschadigd. Gezonde, normale cellen herstellen hierna weer snel, maar tumorcellen kunnen van deze beschadiging van het DNA niet goed herstellen. Door vaak te bestralen krijgt de tumorcel niet de gelegenheid zich te herstellen en sterft deze uiteindelijk af.
Bij uitwendige bestraling bevindt het bestralingstoestel zich buiten het lichaam en wordt het te behandelen gebied door de huid heen bestraald. Deze behandeling wordt gedaan bij Maastro, een gespecialiseerd centrum in Maastricht en Venlo.
- Bestraling inwendig
Behalve de uitwendige bestraling kent de radiotherapie ook de zogenaamde inwendige bestraling of brachytherapie. Hierbij worden kleine radioactieve bronnen direct in de prostaat geplaatst. De tumorcellen worden hierdoor van binnenuit bestraald. Deze behandeling wordt gedaan bij Maastro, een gespecialiseerd centrum in Maastricht en Venlo.
- Hormoontherapie
Bij uitgebreidere vormen van prostaatkanker wordt bij uitwendige of inwendige bestraling soms een aanvullende behandeling met hormonen gegeven. Dit gebeurt in de vorm van injecties of tabletten. De injecties worden bij u thuis gezet. Ook in een palliatieve behandeling kan voor hormoontherapie worden gekozen om de kankergroei te remmen en klachten te verminderen.
- Chemotherapie
Als genezen van prostaatkanker niet meer mogelijk is, spreken we van palliatieve behandeling. In deze fase is behandeling gericht op stabiliseren van de kanker en het verminderen van klachten. Om de groei van kankercellen te remmen en/of klachten door de kanker te verminderen, kan chemotherapie een optie zijn. Uw arts verwijst u hiervoor door naar de arts gespecialiseerd in de behandeling van kanker (oncoloog). Deze bespreekt met u de behandelmogelijkheden en begeleidt u daarbij, samen met andere zorgverleners van de afdeling oncologie.
Gevolgen
Kanker heeft veel gevolgen, zowel lichamelijk als op andere vlakken. Zo kunnen pijn, vermoeidheid en andere lichamelijke klachten en psychische klachten als angst en somberheid een grote invloed hebben op uw welzijn. Deze klachten kunnen het gevolg zijn van de kanker zelf, maar ook van de behandeling of de situatie waar u in zit. Kanker heeft vaak ook effect op uw relaties, uw eventuele werk en uw seksualiteit. Of en zo ja hoeveel klachten u ervaart wisselt van persoon tot persoon en door de tijd heen.
Extra ondersteuning
Zowel in als buiten ons ziekenhuis zijn er zorgverleners die u kunnen ondersteunen bij de gevolgen van kanker. Geef gerust bij uw uroloog of casemanager oncologische urologie aan welke klachten u heeft. Zij kunnen met u bespreken welke mogelijkheden tot ondersteuning er zijn.
Wilt u een afspraak met de casemanager om te praten over wat u ervaart? Neem dan contact op met de polikliniek urologie of geef het aan bij uw uroloog.
Heeft u nog vragen?
Neem dan contact op met de casemanager oncologische urologie:
Kim Roest
0495 - 57 24 80
Maandag t/m donderdag
09:00 - 16:30 uur
0495 - 57 21 00, vraag naar sein 7768
E-mail:
k.roest@sjgweert.nl
a.u.b. naam en geboortedatum vermelden

