Hemi knie in dagbehandeling - dagcentrum
Orthopedie
Een halve knieprothese vervangt een deel van de knie. Dit noemen we ook wel een hemi knieprothese. Een totale knieprothese vervangt de hele knie. Deze operatie wordt gedaan in dagbehandeling of met een korte opname. Beide mogelijkheden worden door de orthopeed samen met u en uw partner / mantelzorger besproken. Deze folder is voor patiënten die geholpen worden in dagbehandeling. Hiervoor geldt ’s morgens opgenomen en dezelfde dag weer thuis.
De bouw van het kniegewricht:
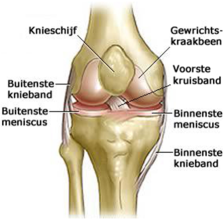
De knie is een scharniergewricht bestaande uit 2 botdelen; het scheenbeen en het dijbeen. De uiteinden zijn bedekt met een laagje kraakbeen. Deze laag is elastisch en vangt schokken en stoten op, zodat de knie in staat is soepel te bewegen.
Het kniegewricht is dus gelegen op de verbinding tussen het dijbeen (femur) en het scheenbeen (tibia). Beiden zijn aan elkaar verbonden met diverse kruisbanden. De knieschijf (patella) bevindt zich aan de voorzijde van het kniegewricht.
Het gewricht bestaat uit 3 onderdelen:
- het mediale compartiment; de binnenste helft van de knie
- het laterale compartiment; de buitenste helft van de knie
- het patellofemorale compartiment; het deel achter de knieschijf
Het kniegewricht is omgeven door een kapsel met gewrichtsvloeistof welke het gewricht ‘smeert’. Kruisbanden binden het binnen- en buitendeel van het gewricht en kruisen ook binnen het gewricht. Deze kruisbanden zorgen voor stabiliteit en sterkte van het kniegewricht. Het kniegewricht bevat ook een meniscus. Dit C-vormige weefsel past tussen het dij- en scheenbeen en helpt het kniegewricht te beschermen en maakt het mogelijk dat de botten vrij op elkaar schuiven.
Klachten
Wat is artrose?
Artrose is vast te stellen met een röntgenfoto. Vaak is artrose echter ook te herkennen aan het klachtenpatroon. Hier vindt u een omschrijving van de meest voorkomende klachten.
Pijn
Pijn is een symptoom dat bij alle gewrichten met artrose kan optreden. Deze pijn ontstaat geleidelijk en treedt vooral op tijdens en na belasten van het gewricht. De pijn kan later op de dag erger worden. Ook kunt u pijn hebben als u na een periode van rust weer in beweging komt. Dit heet startpijn. In een later stadium kan het gewricht moeilijker te bewegen zijn en kunt u ook bij rust pijn hebben, bijvoorbeeld 's nachts. Ook ontstekingen kunnen pijn veroorzaken. Het gewricht wordt dan warm, dik en soms rood. Meestal zit de pijn bij een knieartrose in en rond de knie.
Slotklachten
Het kniegewricht kan dan plotseling blokkeren.
Stijfheid
Naast pijn kan het gewricht ook stijf zijn, vooral na een periode van rust. Bijvoorbeeld als u weer in beweging komt nadat u lang in dezelfde houding heeft gezeten. Dit heet startstijfheid. Ook kunt u last hebben van ochtendstijfheid, die meestal binnen een half uur overgaat. Stijfheid kan in elk gewricht met artrose voorkomen en wordt minder door beweging.
Krakende gewrichten
Het kan voorkomen dat uw gewrichten een krakend geluid maken bij het bewegen. Het krakende geluid wordt veroorzaakt doordat het kraakbeen en onderliggende bot bij artrose van structuur veranderen. Het kraken is op zichzelf niet schadelijk of pijnlijk.
Vermoeidheid
Veel mensen met artrose hebben last van vermoeidheid. Dit kan verschillende oorzaken hebben. Zo kan vermoeidheid ontstaan door een slechte nachtrust, maar ook doordat u minder beweegt of doordat de aantasting van uw gewrichten ervoor zorgt dat iedere beweging veel extra energie kost.
Zwelling en instabiliteit
Soms kan uw gewricht wat gezwollen zijn. Dit is het gevolg van een lichte ontsteking. Door ontsteking komt er namelijk meer vocht in het gewricht. Uw gewricht kan ook dikker aanvoelen door benige uitsteeksels. Deze rekken het botvlies op en kunnen het gewrichtskapsel irriteren. Door pijn wordt het gewricht vaak minder gebruikt. De spieren worden daardoor zwakker en het gewricht kan instabiel worden. Instabiliteit van het gewricht kan leiden tot overbelasting van het gewrichtskapsel en overstrekking van de gewrichtsbanden. Omdat de spieren minder kracht hebben, worden de pezen meer belast en krijgt u meer pijn. Pijn en instabiliteit vergroten de kans om te vallen. Dit kan u een onzeker gevoel geven bij het lopen.
Veranderingen in lichaamshouding
In een vergevorderd stadium van artrose kan de stand van de botten ten opzichte van elkaar veranderen, waardoor houdingsafwijkingen ontstaan. Uw knieën gaan bijvoorbeeld meer naar binnen staan (x-stand) of naar buiten staan (o-stand).
Deze verandering in uw lichaamshouding beïnvloedt de manier waarop u andere gewrichten, pezen en spieren belast.
Diagnose
Aan de hand van de klachten wordt knieslijtage al vaak vermoed. Om dit zeker te weten zijn alleen lichamelijk onderzoek en röntgenfoto's voldoende.
Behandelingsmogelijkheden
Slijtage van het gewricht geeft niet altijd pijn. Alleen bij pijnklachten is behandeling nodig. In het begin zijn pijnstillers, een wandelstok en soms fysiotherapie voldoende. Als dit niet meer helpt kan een operatie zinvol zijn. Omdat een kunstgewricht geen onbeperkte levensduur heeft, zal bij jonge mensen de operatie zo lang mogelijk worden uitgesteld. Bij slijtage aan een zijde van de knie kan met uw arts besloten worden dat een hemi knie prothese (halve knieprothese) een goede optie is.
Eigenlijk wordt slechts 1/3 van de knie vervangen: de binnenzijde en soms de buitenzijde. Het derde compartiment, de knieschijf met zijn groef (patella en trochlea), wordt niet vervangen. Soms wordt deze uniknieprothese gecombineerd met een laterale release van de knieschijf om de druk op de knieschijf ook te verminderen.
Enkel het aangetaste kraakbeen aan de binnenkant van de knie wordt vervangen door 2 stukjes 'metaal' (chroom-cobalt) en een nieuwe beweegbare meniscus uit polyethyleen. Dit heeft enkele belangrijke voordelen ten opzichte van een totale knieprothese, maar de indicaties zijn beperkt en moeten aan enkele voorwaarden voldoen.
Een hemi knie biedt excellente resultaten (98% overleving op 10 jaar, 95% op 15 jaar en 92% op 20 jaar) omdat alle anatomische structuren zoals de ligamenten, voorste kruisband en achterste kruisband worden bewaard. De patiënt heeft een betere mobiliteit en een snellere revalidatie dan na een totale knieprothese.
Voor de opname
Na het bezoek aan de orthopeed en het besluit tot operatie krijgt u een gesprek met de polikliniekmedewerker. Van hieruit gaat u naar het priklaboratorium voor bloedafname en eventueel nog een bijkomende röntgenfoto.
Voorlichting
Het geven van informatie begint al bij het eerste bezoek op de polikliniek. De orthopeed bespreekt met u de mogelijkheden van behandelen. Hij geeft u de medische informatie en bespreekt met u de mogelijkheid om de operatie in dagbehandeling te laten plaatsvinden. U neemt samen met de dokter het besluit om dit wel of niet te doen.
In het daarop volgende gesprek met de polikliniekmedewerker wordt de gang van zaken met u en uw partner / mantelzorger besproken. Het gesprek gaat dan over de voorbereidingen, welke hulpmiddelen u moet regelen, de dag van de operatie en wat u kunt verwachten als u weer thuis bent. Is er een afwijkende uitslag van de vooronderzoeken dan krijgt u uitleg over wat u moet doen.
Daarna meldt u zich telefonisch bij het planbureau. Zij maken voor u een fysieke afspraak bij de fysiotherapie en een telefonische afspraak bij de poli preoperatieve screening en het apotheekservice punt (ASP). De medewerker van de poli preoperatieve screening neemt met u de narcose door (zie bijlage over narcose). Nadat deze afspraken hebben plaatsgevonden, kan de operatiedatum gepland worden. Het planbureau belt u de dag voor de operatie, over het tijdstip dat u verwacht wordt.
Het is belangrijk om u bij deze bezoeken door uw partner of mantelzorger te laten vergezellen om hen mee te laten luisteren. Zo weet u beiden wat u kunt verwachten van de operatie, dag van de opname en de nabehandeling.
Douchen en neuszalf
Bij de operatie wordt er kunstmateriaal in uw lichaam geplaatst. Om te voorkomen dat na de operatie de wond geïnfecteerd wordt met de Staphylococcus areus bacterie, moet u het volgende doen:
Dag vóór de operatie (dag 0):
- Douchen met Hibiscrub (dit is desinfecterende zeep): wrijf u hele lichaam in met Hibiscrub en daarna afspoelen met voldoende water. Niet scheren zoals dit in de bijsluiter staat van de Hibiscrub. Pas op voor uitglijden, de vloer kan glad worden door de Hibiscrub!
- Breng 3 x per dag een kleine hoeveelheid Mupirocine (is Bactroban) neuszalf met de pink in beide neusgaten aan. Daarna de neusvleugels dichtknijpen om de zalf verder te verspreiden. U kunt de Hibiscrub en de Mupirocine neuszalf vooraf bij de eigen apotheek halen. U heeft hiervoor op de poli een recept gekregen. De Hibiscrub wordt niet vergoed en moet u zelf betalen.
Dag van de operatie (dag 1):
- 's Ochtends (thuis) douchen met Hibiscrub, niet scheren.
- ‘s Ochtends een kleine hoeveelheid Mupirocine neuszalf aanbrengen in beide neusgaten.
- Neem de tube neuszalf mee naar het ziekenhuis.
Na de operatie zal de verpleegkundige 's middags en 's avonds de neuszalf in beide neusgaten aanbrengen.
Dag 2, 3 en 4:
- Breng 3 x per dag een kleine hoeveelheid Mupirocine neuszalf aan in beide neusgaten of laat de verpleegkundige dit aanbrengen.
De opname- en operatiedag
Nuchter blijven
U bent voor de operatie altijd minimaal 6 uur 'nuchter' (of u heeft naar aanleiding van uw aandoening andere instructies gekregen). Dit is om te voorkomen dat voedsel in de luchtwegen terecht kan komen als u zou braken voor en na de anesthesie. Dit houdt in, dat u na 00:00 uur de avond vóór de operatie niets meer mag eten. Het is wel verstandig om tussen 19:00 - 00:00 uur nog iets te eten. Dit is om de bloedsuiker spiegel op peil te houden.
U mag tot 2 uur voor de operatie wel nog heldere dranken drinken. Het is verstandig om kort voor u naar het ziekenhuis vertrekt nog helder drinken te nemen. Heldere drank is: water, thee zonder melk, sportdrank, appelsap of heldere vruchtensap zonder vruchtvlees, koolzuurhoudende (prik) frisdrank. Zie folder: Nuchter blijven voor een ingreep.
Opname op dagcentrum
Op de dag van de operatie wordt u ‘s morgens opgenomen in het dagcentrum. Wij adviseren u om waardevolle spullen zoals geld en sieraden thuis te laten. De opname begint daar met een opnamegesprek. Er wordt u gevraagd of er sinds uw bezoek aan de poli preoperatieve screening iets veranderd is. Het telefoonnummer van de contactpersoon wordt gecontroleerd. Dit is belangrijk zodat, als u dat wenst, de dokter hiermee contact kan opnemen na de operatie. Tijdens dit opnamegesprek kunt u nog altijd de nodige vragen stellen.
De verpleegkundige vult samen met u een vragenlijst in en tekent een pijl op uw huid in het operatiegebied aan de te opereren kant. De operatie vindt plaats als eerste of tweede in het ochtendprogramma. U wordt geopereerd onder plaatselijke verdoving. Dit is van te voren besproken met de anesthesist op de poli preoperatieve screening (zie bijlage narcose). De verpleegkundige van het dagcentrum brengt u naar het operatiecomplex. Na de operatie, als alle controles goed zijn, komt zij u weer ophalen.
Als u terug bent op de afdeling krijgt u meteen een broodmaaltijd aangeboden. Wij raden u aan om goed te eten. Dit is belangrijk zodat u zich niet flauw voelt bij de eerste keer uit bed komen en het lopen. Voor u uit bed komt, wordt u geholpen bij het aantrekken van uw kleding. Bij voorkeur gemakkelijke kleding, eventueel een huispak. Het infuus wordt losgekoppeld. Dit om u een maximale bewegingsvrijheid te geven. U krijgt 3 tabletten antibotica verdeeld over de dag om infectie te voorkomen. Ook krijgt u eenmalig een trombose spuitje een aantal uren na de operatie. Daarna gaat dit over in tablet vorm.
Tussen 13:00 - 13:30 uur wordt u voor de eerste keer uit bed geholpen door de fysiotherapeut. Hij gaat met u de eerste pasjes zetten op de kamer en de gang met behulp van een Walker (soort hoge rollator) en eventueel al met de krukken.
Na het lopen neemt u plaats in een relaxstoel. Ongeveer om 13:30 uur wordt u in een rolstoel naar de afdeling medische beeldvorming gebracht voor een controlefoto. Deze foto is belangrijk als vergelijkingsmateriaal bij een volgende controle.
Vanaf dan mag u onder begeleiding gaan lopen. Eerst met een verpleegkundige en als u dit wilt en vertrouwt ook met uw partner / mantelzorger. Later op de middag komt de fysiotherapeut nogmaals langs om met u te oefenen. Zij gaan u leren trappen lopen op de afdeling.
Tussendoor wordt u regelmatig eten en drinken aangeboden. Maak gebruik van dit aanbod. Als u nog in het ziekenhuis bent, krijgt u rond 17:30 uur een warme maaltijd aangeboden.
Voor u naar huis mag komt de orthopeed nog bij u langs. Hij komt om te kijken of alles volgens planning verloopt. Hij controleert of alle formulieren, recepten in orde zijn, beantwoordt zo nodig uw vragen en kijkt of u op een verantwoorde manier naar huis kan. Twijfelt u hier zelf aan, schaam u dan niet om dit te zeggen. De hele dag zal iedereen die betrokken is bij uw zorg samen met u kritisch kijken of er een reden is om eventueel een nachtje te blijven.
Weer naar huis
In principe gaat u de dag van de operatie, als de fysiotherapeut akkoord is naar huis. Dit is meestal tussen 16:00 - 20:00 uur. Voorwaarden om naar huis te kunnen zijn:
- u kunt zelfstandig lopen met uw elleboogkrukken;
- u kunt traplopen (als dit van toepassing is voor uw thuissituatie);
- het verband is droog;
- u de eerste 24 uur niet alleen thuis bent;
- uzelf, uw partner en alle disciplines hebben vertrouwen in ontslag.
Wat krijgt u mee?
Een telefonische afspraak met de verpleegkundige 14 dagen na de operatie.
- Uw controle afspraken voor 6 weken na de operatie bij de arts met een controle foto. Na 6 maanden krijgt u nog een vragenlijst opgestuurd. Die mag u invullen en retour sturen naar de poli orthopedie in de bijgevoegde envelop. Deze vragenlijst is belangrijk voor de verbetering of aanpassing van de zorg voor u persoonlijk, maar ook op landelijk niveau.
- Recept(en) voor verbandmateriaal, indien nodig.
- Recept(en) voor bloedverdunnende medicijnen (xarelto tegen trombose), pijnstilling. U krijgt een zetpil voor de mogelijke misselijkheid, vaak nog 1 tablet antiobiotica en instructie over het gebruik.
- Overdracht voor de fysiotherapeut.
- Machtiging voor fysiotherapie.
Wat kunt u verwachten de eerste 2 weken na de operatie?
De wond kan na de operatie nog wat lekken. Leg daarom een zeiltje onder de molton van het matras. Leg een grote badhanddoek in bed om eventuele lekkage op te vangen. In de folder die u meekrijgt als u naar huis gaat (zie folder: 'Wondverzorging en adviezen bij een knieprothese') staat de informatie over het verzorgen van de wond.
U kunt licht in het hoofd worden bij het douchen of het opstaan. Zet voor de veiligheid een krukje in de douche zodat u als het nodig is kunt gaan zitten. Denk er aan als u uit bed komt om eerst 1 minuut rustig te gaan zitten voordat u opstaat. Maak een paar keer een persbeweging (alsof u moet gaan poepen). Hierdoor stroomt het bloed meer naar uw hoofd en is de kans op licht worden in het hoofd minder. Als u druk op de borst heeft die uitstraalt naar de arm of borstkast, neem dan contact op met het noodnummer 112.
Op dag 3 kunt u zeker last hebben van stijfheid na de nacht of na een rust moment. Dit verdwijnt meestal als u aan het lopen bent. Dit kan 5 - 7 dagen aanhouden. Houdt deze dagen ook uw ontlasting in de gaten. Heeft u moeite met de ontlasting geef dit dan aan. U kunt hier eventueel iets voor krijgen.
Uw geopereerde been kan allerlei kleuren krijgen. Dit is de bloeduitstorting in het operatiegebied die in uw been naar beneden zakt. Het kan zelfs tot in uw voet zakken. Ook kan het been dikker aanvoelen. Het been koelen met coldpacks kan verlichting geven. Eet en drink goed. U heeft voldoende bouwstoffen nodig voor een goed herstel. Voelt u zich slap dan kan Floradix helpen als ijzerondersteuning. Dit is verkrijgbaar bij de apotheek of drogist. Matig alcohol gebruik.
Mogelijke complicaties
We kunnen ons voorstellen dat u zich zorgen maakt over eventuele complicaties. Gelukkig zijn complicaties bij deze ingreep zeldzaam. De arts doet zijn uiterste best de kans op complicaties zo veel mogelijk te verkleinen, maar hij kan ze nooit helemaal uitsluiten. Zo is er een kleine kans op:
Infectie
De meest ernstige complicatie is een infectie. Een infectie kan optreden rond de operatiewond of rond de kunstknie. Dit kan gebeuren gedurende het verblijf of na ontslag uit het ziekenhuis. De kans hierop is tussen de 1 - 2%. Wondinfecties worden over het algemeen behandeld met antibiotica. Diepe infecties leiden meestal tot operatie en verwijdering van de kunstknie. Verspreiding van een infectie elders in het lichaam naar de kunstknie kan voor komen. Om zo'n infectie te voorkomen, dienen patiënten met een kunstknie in het algemeen antibiotica te krijgen vóór ingrepen of bij andere operaties.
Loslating
Loslating van de kunstknie is het meest voorkomende mechanische probleem. Dit geeft pijn en meestal is dan een tweede operatie noodzakelijk.
Onvoldoende buigen van de knie
De meest voorkomende complicatie is dat uw knie tijdens de opname onvoldoende kan buigen.
Trombose
Ten gevolge van de operatie en bedrust kan trombose optreden. Trombose is een bloedprop die een bloedvat in het been kan afsluiten. Het regelmatig bewegen van het been en de voet vermindert de kans op trombose.
Om trombose te voorkomen krijgt u in totaal 35 dagen Xarelto tabletten (bloedverdunner). Heeft u eigen antistolling dan bekijkt de dokter wat u mag of niet mag gebruiken na de operatie. U krijgt hier instructies over via de arts.
De bedrijfsarts
Als u werkt vraagt u zich misschien af of u na de operatie uw normale werkzaamheden kunt blijven uitoefenen of dat er (tijdelijk) beperkingen zijn. Overleg dit dan met uw specialist. De specialist kan informatie over de ingreep uitwisselen met uw bedrijfsarts. Zo wordt duidelijk of u (tijdelijk) beperkingen heeft en zo ja, welke. Om uw privacy te beschermen is uw toestemming nodig voor overleg tussen uw specialist en uw bedrijfsarts. De bedrijfsarts begeleidt de terugkeer naar uw werk. Daarom is het belangrijk dat de bedrijfsarts op de hoogte is van uw aandoening of behandeling.
Afspraken over uw werk zullen vaak soepeler verlopen als u de bedrijfsarts al vóór de ingreep informeert of zo snel mogelijk na de ingreep op de hoogte brengt. U kunt een gesprek voeren op het arbeidsomstandighedenspreekuur van de Arbodienst van het bedrijf of de organisatie waar u werkt. Als u ziek bent krijgt u een afspraak bij de Arbodienst. Bent u weer aan het werk dan kunt u daar informeren hoe u het arbeidsomstandighedenspreekuur kunt bezoeken. Zo komt u te weten of er gevolgen zijn voor uw werk en wat deze zijn.
Hoe verloop het herstel na de operatie?
De meeste mensen moeten vaak de eerste 6 weken met krukken lopen. Het kan enkele maanden duren voordat de knie weer goed en pijnloos functioneert en soepel aanvoelt. U kunt fysiotherapie in het ziekenhuis krijgen of bij uw eigen fysiotherapeut. Gaat u naar uw eigen fysiotherapeut, dan zorgt de fysiotherapeut van het ziekenhuis voor een goede overdracht. U krijgt in het ziekenhuis instructies wat u met de knie wel en niet mag doen en wanneer dat weer mag. De eerste tijd heeft u thuis vaak nog wat hulp nodig bij het aantrekken van de kousen en bij huishoudelijke klusjes.
Huishoudelijke taken
Wilt u huishoudelijke hulp van een thuiszorgorganisatie? Dan moet u dit zelf op tijd, vóór uw opname regelen. Huishoudelijk werk zoals bv. stof afnemen mag wanneer u goed kunt staan. U mag geen zware werkzaamheden doen, laat dit een ander doen. Het is raadzaam om tijdelijk huishoudelijke hulp te regelen. Vraag als het mogelijk is hulp van mensen uit uw omgeving voor activiteiten zoals de container buiten zetten en boodschappen doen. U zou gebruik kunnen maken van de boodschappenservice van een supermarkt bij u in de buurt.
Persoonlijke verzorging
Plaats een tuinstoel in de badkamer, douche of aan de wastafel. Of plaats steunen in de douche en het toilet of eventueel een krukje. Als de badkamer moeilijk te bereiken is, raden wij u aan om uzelf tijdelijk aan het aanrecht te verzorgen.
Hulpmiddelen kunnen zijn:
- Tenenwasser.
- Lange schoenlepel, elastische schoenveters.
- Verhoogde stoel, douchestoel of po-stoel.
- Rugzak of heuptas voor wanneer u met krukken loopt.
- Een mobiele telefoon, zodat u in geval van nood iemand kunt waarschuwen. U kunt belangrijke nummers voorprogrammeren. Spreek eventueel vaste contactmomenten af met naasten zodat u kunt overleggen wanneer er zich problemen voordoen.
Hulpmiddelen kunt u lenen bij een uitleenmagazijn van een thuiszorgorganisatie op vertoon van een geldig legitimatiebewijs. U kunt hier terecht voor elleboogkrukken en toiletverhoger. Er zijn ook andere handige hulpmiddelen te koop zoals een verlengde schoenlepel, een 'helping hand' (waar u dingen mee kunt oprapen) of elastische schoenveters.
Enkele adressen van uitleenmagazijnen:
Medicura Zorgwinkel
Maaspoort 64 in Weert
Telefoon: 0495 - 56 66 99
ZuidZorg Winkel
Kastelenplein 168 in Eindhoven
Telefoon: 040 - 25 03 838
Voeding en maaltijdvoorbereiding
Reserveer een plekje op het aanrecht voor spullen die u vaak nodig heeft zodat u niet iets uit moeilijk te bereiken kastjes moet pakken. U kunt deze spullen afdekken met een schone handdoek. Als er weinig ruimte op het aanrecht is kunt u overwegen om een extra tafeltje naast het aanrecht te plaatsen. Plaats een stoel bij het aanrecht, zodat u bij vermoeidheid en activiteiten die u zittend kan doen daar makkelijk gebruik van kunt maken. Maak eventueel gebruikt van kant en klare maaltijden uit de supermarkt of schakel bijvoorbeeld 'Tafeltje dek je' in.
Instructies van de fysiotherapeut
IJspakking
Na de operatie kan de knie pijnlijk en gezwollen zijn en warm aanvoelen. Om dit te verminderen worden er tijdens uw verblijf in het ziekenhuis ijspakkingen op de knie gelegd. Dit gebeurt 2 - 3 maal per dag, gedurende 10 - 15 minuten. Na ontslag uit het ziekenhuis mag u uw knie blijven koelen. IJspakkingen zijn te koop bij de drogist of apotheek. Om te voorkomen dat uw huid bevriest moet de ijspakking in een hoesje gestopt worden of omwikkeld worden met een dun laagje stof.
Lopen
Tot 6 weken na de operatie loopt u buitenshuis met 2 elleboogkrukken (of met een rollator) en binnenshuis met 1 kruk. Goed rechtop lopen en het geopereerde been naar achteren uitstrekken.
Lopen met 2 elleboogkrukken
1. Breng beide elleboogkrukken tegelijk naar voren.
2. Plaats de voet van het geopereerde been tussen de 2 krukken.
3. Plaats vervolgens het niet-geopereerde been een staplengte ervoor.
Handeling 1 en 2 kunnen ook tegelijkertijd worden uitgevoerd.
Lopen met 1 elleboogkruk
1. Pak de elleboogkruk aan de zijde van het niet-geopereerde been.
2. Breng de elleboogkruk naar voren.
3. Plaats de voet van het geopereerde been ter hoogte van de kruk.
4. Plaats vervolgens het niet-geopereerde been een staplengte ervoor.
Handeling 2 en 3 kunnen ook tegelijkertijd worden uitgevoerd.
Over een drempel stappen met 1 of 2 krukken
1. Plaats de elleboogkruk(ken) over de drempel.
2. Stap met uw geopereerde been over de drempel.
3. Stap vervolgens met het niet-geopereerde been over de drempel.
Handeling 1 en 2 kunnen ook tegelijkertijd worden uitgevoerd.
Trap oplopen
1. Pak met één hand de armleuning vast en houd in uw andere hand de elleboogkruk.
2. Zet uw niet-geopereerde been een trede hoger.
3. Zet vervolgens uw geopereerde been en de elleboogkruk op dezelfde trede naast uw niet geopereerde been (aansluitpas).
Trap aflopen
1. Pak met één hand de armleuning vast en houd in uw andere hand de elleboogkruk.
2. Zet de elleboogkruk een trede lager.
3. Steun goed op de armleuning en de elleboogkruk.
4. Zet uw geopereerde been op dezelfde trede naast de elleboogkruk.
5. Zet vervolgens uw niet-geopereerde been op dezelfde trede.
Iets oprapen
1. Met de hand op een tafel of stoel steunen.
2. Het geopereerde been naar achteren strekken en op het gezonde been doorzakken.
Liggen / slapen
Na de operatie mag u zowel op uw rug als op uw zij liggen / slapen. Als u op uw zij ligt, is het prettig om een kussen tussen uw knieën te leggen.
Auto
1. Zet de auto niet te dicht bij het trottoir, zodat er bij het in- en uitstappen geen onnodig hoogteverschil ontstaat.
2. Bij het instappen in de auto moet u eerst gaan zitten en dan beide benen tegelijk naar binnen zetten.
3. Bij het uitstappen moet u ook weer beide benen tegelijk naar buiten zetten en dan pas gaan staan. 4. Door een plastic zak op de zitting te leggen zal het draaien gemakkelijker gaan.
5. Tijdens het rijden haalt u de plastic zak weg in verband met gevaar van wegglijden bij hard remmen.
Voetverzorging / schoen aantrekken
Bij de verzorging van uw voet en bij het aan- of uittrekken van uw sok of schoen kunt u gebruik maken van diverse hulpmiddelen zoals een lange schoenlepel of een aankleedstokje.
Algemeen
Gedurende de eerste 6 weken na de operatie:
- Moet u met krukken blijven lopen.
- Mag u niet zelf een auto besturen.
- Mag u, in overleg met de fysiotherapeut, fietsen op een hometrainer.
Sporten
Buiten fietsen en zwemmen mag u na overleg met de orthopeed en de fysiotherapeut (na ± 6 weken).
Oefeningen voor thuis
Algemene richtlijnen:
- Voer alle oefeningen 3 x per dag uit.
- Elke oefening 10 x herhalen.
- De oefeningen mogen niet pijnlijk zijn (niet overdrijven en niet forceren).
Langzit
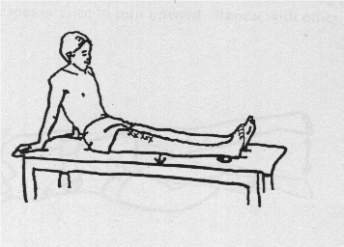
Het geopereerde been gestrekt laten liggen en de knieholte naar beneden drukken (bovenbeenspieren aanspannen).
Rugligging
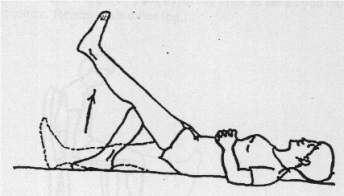
Het been gestrekt optillen.
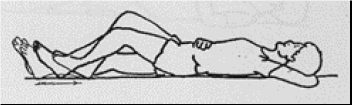
De knie buigen en strekken door met de hiel over het bed te glijden.
Zittend
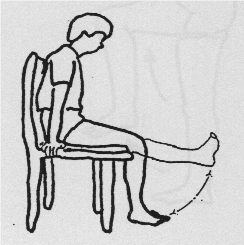
Been strekken en 5 seconden vasthouden.
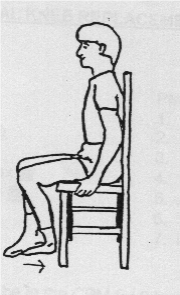
Voet onder stoel schuiven.
Staand

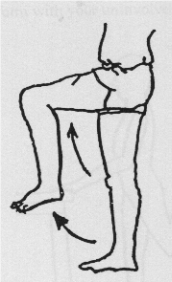
Bij deze oefeningen gebruikt u een tafel, stoel of aanrecht als steun. Buig en strek het geopereerde been. Let op dat u goed rechtop staat.
Leven met een prothese
Beweging
Na plaatsing van een gewrichtsprothese is de pijn meestal verdwenen en het bewegen van het gewricht sterk verbeterd. Meestal is de beweeglijkheid en de kracht van het gewricht toch wat minder dan die van een gezond gewricht.
Levensduur en controle
Een kunstgewricht is kwetsbaar. Slijtage komt bij normaal gebruik in zeer geringe mate voor.
Zware lichamelijke inspanning, sport en veel tillen kunnen de levensduur van de prothese beperken. Delen van de prothese kunnen dan los gaan zitten. Soms gebeurt dit vroegtijdig en soms helemaal niet. Om eventuele loslating tijdig te ontdekken wordt u levenslang regelmatig door uw specialist gecontroleerd. Een belangrijk onderdeel van deze controle is een röntgenfoto.
Infectiekans
Als drager van een gewrichtsprothese blijft de kans op infectie van de prothese, ook in de toekomst, bestaan. U moet altijd zelf uw huisarts of specialist van tevoren inlichten indien u een medische behandeling of een onderzoek moet ondergaan. Toon hen dan het kaartje dat te vinden is in deze folder.
Indien u grotere of diepe verwondingen heeft, operaties of inwendige onderzoeken moet ondergaan, kan het belangrijk zijn dat u tijdelijk antibiotica krijgt om het kunstgewricht te beschermen. Herinner ook de manicure of pedicure er elke keer aan dat zij geen wondjes mag maken. De orthopeden volgen het standpunt van hun wetenschappelijke vereniging NOV om GEEN antibiotisch scherm meer te adviseren bij gebitsbehandeling bij patiënten met een gewrichtsprothese.
Contact opnemen
Het is verstandig om contact op te nemen met de poli orthopedie of de verpleegkundige en eventueel, in overleg, langs te komen als:
- u koorts heeft;
- de wond rood ziet;
- de wond blijft lekken.
Of met het dagcentrum, bereikbaar op werkdagen van 07:30 - 20:00 uur:
0495 – 57 25 21
Voor vragen over de fysiotherapie kunt u contact opnemen met de afdeling fysiotherapie, bereikbaar op werkdagen van 08:00 - 17:00 uur:
0495 - 57 26 15
Belangrijk
Voorbereiding
Een goede voorbereiding is het halve werk. De arts doet 100% zijn best, dit wordt ook van u verwacht. Het herstel van deze operatie duurt ruim een half jaar. Stelt u zichzelf daar op in, dan valt het niet tegen. Haal vóór uw ziekenhuisopname elleboogkrukken en zorg voor een goede fysiotherapeut.
Na de operatie
Neem contact op met uw arts bij de volgende klachten:
- Als de wond gaat lekken.
- Als de wond dik wordt en/of meer pijn gaat doen.
- Als u niet meer op het been kunt staan, terwijl dit eerder wel goed mogelijk was.
Poli orthopedie, bereikbaar op werkdagen van 08:30 - 16:30 uur:
0495 - 57 21 60
Afdeling spoedeisende hulp (buiten kantoortijden):
0495 - 57 26 10
Heeft u nog vragen?
Heeft u na het lezen van deze folder nog vragen, dan kunt u contact opnemen met:
Poli orthopedie
0495 - 57 21 60
Maandag t/m vrijdag
08:30 - 16:30 uur
Medicura Zorgwinkel
Er is een Hulpmiddelenautomaat beschikbaar in ons ziekenhuis.
Inwoners van de Gemeente Weert e.o. kunnen eenvoudig en snel medische hulpmiddelen lenen, huren of kopen via de automaat van Medicura Zorgwinkel. De automaat is voor iedereen toegankelijk en is bereikbaar via de ingang van de huisartsenspoedpost van het ziekenhuis.

